傷病別後遺障害等級認定の基礎知識と対策
傷病別後遺障害等級認定の基礎知識と対策
脊髄損傷(中心性脊髄損傷)・外傷性脊髄空洞症
脊髄損傷は、脊髄を保護する脊椎椎体が圧迫・破裂・脱臼骨折をするなどして脊髄を直接損傷する骨傷性脊髄損傷の他、椎体の骨折等はないが、頚部等に強い衝撃が加わり、脊髄が過伸展・過屈曲されて脊髄の中心部を損傷する非骨傷性脊髄損傷(中心性脊髄損傷)とにわけられます。
脊髄は、脳と同じく中枢神経であり、いったん損傷されると回復はほぼ困難とされています。
その症状は、損傷を受けた脊髄の部位(髄節の高位)により異なり、具体的には以下のとおりです。
①頚髄の損傷:四肢麻痺(四肢の感覚・運動機能障害)、呼吸麻痺
②胸椎・腰椎の損傷:対麻痺(両下肢の感覚・運動機能障害)
上位胸椎より上位の損傷では循環障害
中位胸椎より下位の損傷では消化器・泌尿器障害
③非骨傷性脊髄損傷(中心性脊髄損傷)では、上肢の麻痺(手指の巧緻運動障害や強い痺れ)が顕著です。
脊髄損傷の後遺障害等級は、「神経系統の機能障害」として、麻痺等が生じた部位及びその程度に応じて、第1、2、3、5、7、9、12級となります。
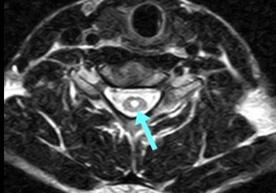
脊髄損傷は、MRI画像で捉えられます。
重傷を負った方の入院・介護の問題点についてはこちらをご覧ください。
脊髄損傷後の麻痺に対する最新の治療法
交通事故後脊髄損傷を負われた方にとって最も大切なことは、失われた機能が一刻も早く回復することと存じます。
そこで、脊髄損傷による麻痺に対する最新の治療法をご紹介します。
ご紹介する先進的な治療法は、標準的な治療法ではなく、一部治療機関等で実施が可能なもので、すべての脊髄損傷後の症状に適応できるものではございませんので、必ず主治医の先生にご相談のうえ、実施の適否をご判断いただき、実施機関のご紹介をいただいて下さい。
1 ステミラック注(ヒト(自己)骨髄由来間葉系幹細胞)」による脊髄の再生
札幌医科大学ではステミラック注による幹細胞の培養によって脊髄神経等を再生する治療法が実施されています。
先進医療として認可されていますので健康保険が適用できますが、受傷後2週間以内に同院への入院が推奨され、現時点では受傷後31日以内の患者様で主治医の紹介があるものを適用対象とするなど要件が厳しいので、必ず同院のHPをご参照ください。
2 その他幹細胞等を用いた脊髄再生医療
幹細胞等を用いた再生医療は日々進歩しており、1のステミラック注以外でも研究段階も含め各病院で実施されております。
再生医療ポータルサイトによると、令和2年10月の時点で研究段階も含め全国で16件の脊髄損傷に対する再生治療が実施されているとのことです。
【慶応義塾大学病院による亜急性期脊髄損傷に対する iPS 細胞由来神経前駆細胞を用いた再生医療について】
慶応義塾大学病院では令和3年6月28日から、「亜急性期脊髄損傷に対する iPS 細胞由来神経前駆細胞を用いた再生医療」を実施する患者の受け入れを開始したとのことです。
これは、札幌医科大学で実施されている自家骨髄から採取した生体幹細胞を注入する方法とは異なり、人工的に作成された他人由来の多能性幹細胞(iPS細胞)に由来する神経前駆細胞を、損傷脊髄に直接注入して欠損部を補充する治療法です。
まずは、損傷後2乃至4週間以内の亜急性期の18歳以上の患者1名を受け入れ、その後3名を追加で受け入れ、1年をかけて安全性や有効性を検証するとのことで、実際にiPS細胞を用いた脊髄損傷の治療が広く受けられるようになったものではありません。
しかし、世界的にも類を見ないiPS細胞を用いたこの治療法の有効性が確認されれば、今後急性期・亜急性期の脊髄損傷の患者だけでなく、慢性期の脊髄損傷患者への応用が急速に進む大きな一歩となる可能性が非常に高い治療法として注目しています。
R3.6.28追記 研究・治療内容の詳細は、こちら(H30.11.28付慶應義塾大学医学部発プレスリリース)をご覧ください。
R4.1.15追記 令和3年12月に、世界初のヒトiPS細胞由来神経前駆細胞を使った脊髄の再生臨床研究の1例目が同学で実施され、今後1年をかけて安全性や運動機能の改善状況を研究していくとのことです。
この研究では4症例の研究が予定されていますが、1例目の移植後3か月経過時点での安全性が確認され次第、2例目以降の研究を実施するとのことで、令和4年4月ころに被験者の募集が始まる予定です。
なお、被験者は亜急性期(受傷後14乃至28日)の脊髄損傷の患者(第 3/4 頚椎~第 10 胸椎高位)を対象とします。
詳しくは、こちら(R4.1.14付慶應義塾大学医学部、慶應義塾大学病院、日本医療研究開発機構発プレスリリース)をご覧ください(R4.1.15追記)。
R7.3.23追記 令和7年3月、慶應機塾大学病院は、上記令和4年12月から研究を開始した全4症例の経過観察を令和6年11月に完了し、4症例すべての一定の安全性が確認できたこと、および、うち2例でAIS(脊髄損傷の重症度の評価基準)のC以上への改善が認められ、治療が有効性を持つ可能性があることが発表されました。
詳しくはこちら(R7.3.21付慶應義塾大学医学部、慶應義塾大学病院等プレスリリース)をご覧ください(R7.3.23追記)。
3 治療的(TES)/機能的(FES)電気刺激治療法
神経系に電気刺激を与え神経活動を正常化させる治療的電気刺激療法や、神経に電気刺激を与え神経を刺激させ運動機能を回復させる機能的電気刺激療法があります。
最近では医療器具の発達により体内埋め込み型の超小型電気刺激装置が開発されるなど、発展が目覚ましい分野ではありますが、国内では実施可能な医療機関はまだまだ限られています。
・令和4年2月7日、医学誌「ネイチャー・メディシン」において、スイス連邦工科大学ローゼンヌ校(EPFL)等のチームが、1~9年前に胸髄損傷を生じ下半身が麻痺した29歳、32歳、41歳の患者3名に、AIソフトウェアを利用した神経刺激装置を脊髄に埋め込んで神経刺激を与えたところ、1時間後に最初の一歩を踏み出すことに成功し、6か月後には散歩、サイクリング、水泳などの高度な活動ができるようになったと発表されました。
今後1年後を目途に、70~100人の患者を対象とした治験を実施する予定で、将来的には患者がスマートフォンで「歩く」、「座る」などの動作を選択すればそれに応じた神経や筋を刺激し運動ができるようになる可能性があるとのことです(R4.2.8追記)。
4 CYBERDYNE社の「HAL®」によるロボットスーツを着用した機能回復訓練法
CYBERDYNE社が開発したロボットスーツである「HAL®」は、脳から筋肉に伝達される動作信号を読み取り、麻痺した身体の代わりに動作することで、脳・神経・筋系を刺激し、これら機能を回復することを目的としています。
導入されているリハビリ機関も相当数ありますし、ジム感覚で利用できる「ロボケアセンター」も各地にございます。
・令和3年6月30日、弁護士丹羽が、依頼者の鈴鹿ロボケアセンターでのサイバニクス治療体験に同行した際の同行記を本HP上のブログに記しました。
体験訓練でも相当程度の効果が認められましたので、ご興味がある方はこちらも併せてご覧ください。
脊髄損傷の注意点
脊髄損傷を示す直接の医証は、MRI画像ですが、精度の低いMRI画像では損傷部位を捉えきれず、見逃されることもあります。
また、中心性頚髄損傷は、頚部の過伸展により生じる場合があるので、むち打ち損傷のような受傷態様でも生じえますし、脊椎に異常は生じないのでレントゲン画像上何らの病変は見当たりません。そのため、中心性脊髄損傷の主な症状である上肢の麻痺が生じていても、単なるむち打ち症状と診断され、MRI撮影がなされず、脊髄損傷が見逃されてしまうことも多々あります。
対策
1 早期の精度の高いMRI画像の撮影
後遺障害等級認定実務では、脊髄損傷を直接に示す資料としてMRI画像が重視されます。
骨傷性の脊髄損傷であれば、椎体等の骨折により脊髄への損傷が生じているか比較的認識されやすいので、しっかりとMRI撮影がなされることは多いのですが、中心性脊髄損傷では、単なるむち打ち損傷と診断され、そもそもMRI画像の撮影がなされず見逃されてしまうこともあります。
また、精度の低いMRI画像では、損傷が見逃されることもありますし、事故から相当期間経過後に撮影されたMRI画像では、事故との因果関係が争われることもあります。
そこで、手指の巧緻運動能力の低下(細かい作業がしにくい、できない)や手指に強い痺れを生じた場合、中心性脊髄損傷を疑い、なるべく早期に精度の高いMRI画像を撮影してその有無を確認していただくことが必須です。
2 体性感覚誘発電位(SEP)・運動誘発電位(MEP)検査の実施
MRI画像で明らかな脊髄損傷像が得られた場合はさほど問題になりませんが、近時ではMRI上脊髄に輝度変化が捉えられていたとしても、損保会社や顧問弁護士から、アーチファクトであるとか単に中心管を捉えたものであるとの反論がなされることが多々見られます。
また、脊髄損傷と診断されても、画像所見が得られないケースも散見されます。
そこで、上下肢に電気刺激を与え感覚神経の反応を記録する体性感覚誘発電位(SEP)検査や、大脳運動野にパルス磁場で刺激し脊髄その反応を記録する運動誘発電位(MEP)検査で、脊髄損傷が生じたことを医学的な他覚的所見により裏付けることも重要です。
これらの検査を適切に実施できる医療機関は限られますので、主治医の先生にご相談いただき、地域中核病院や国公立、大学病院等を紹介して実施いただいて下さい。
3 早期の神経学的検査の実施
脊髄損傷の有無は、各種神経学的検査によりその有無を確認することができますので、以下の検査を実施していただいて下さい。
神経学的検査結果の詳細については、こちらの「神経学的異常所見とは」のページをご覧ください。
①反射テスト
各神経を打突して反射が正常化をみる検査。脊髄に異常がある場合、反射は亢進(強く)なります。また、脊髄に異常があると、バビンスキー、クローヌス、ホフマン・トレムナー反射などの病的反射が出現します。この反射テストは、患者の医師に左右されにくいので、後遺障害認定実務では重視される傾向にあります。
②徒手筋力テスト
運動機能の検査、運動神経が麻痺するので、筋力は低下します。
③筋委縮
麻痺症状により、筋肉がやせ細ります。
④知覚検査
⑤手指巧緻運動検査
4 専門医の受診
脊髄損傷は症状が重篤ですし、中心性脊髄損傷は見落とされやすい疾病ですので、脊髄損傷を疑わせる症状が生じた場合や、2の神経学的検査で陽性反応を示した場合、脊髄損傷が生じている可能性があるので、脊髄損傷に詳しい専門医の診断を受けてください。
5 1乃至3の結果を記載した正確かつ具体的な診断書の作成
後遺障害診断書に記載のない内容は、後遺障害等級認定の場面では、無いものとして扱われてしまうので、適切な後遺障害等級認定を受けるためには、1の画像上の異常所見及び2の異常検査結果を正確かつ具体的に後遺障害診断書に記載してもらうことが必要です。
また、脊髄損傷の内容・程度をより具体的かつ詳細に把握するため、「脊髄損傷による障害の状態に関する意見書」や「脊髄症状判定用」等の意見書・診断書を作成していただいて下さい。
外傷性脊髄空洞症
外傷性脊髄空洞症とは、脊髄内の髄液が流れる中心管が、脊髄損傷等に伴う脊髄実質の浮腫・壊死・瘢痕化により圧迫されるなどして、髄液の流れを阻害するなどし、脊髄内に空洞が生じることをいいます。
脊髄損傷との関係
近時、交通事故後脊髄損傷を負ったと主張する訴訟では、加害者側から脊髄内の画像上の輝度変化に対し、脊髄損傷ではなく脊髄空洞症であるとの反論がなされ、また、事故後脊髄症状が遅発しており、交通事故との因果関係がないなどとして、自賠責保険での後遺障害認定や訴訟で脊髄損傷が否定されることが多くみられます。
脊髄損傷ではなく、空洞症であるとの主張に対して
そもそも、外傷性脊髄空洞症が、脊髄の損傷後の変化すなわち、脊髄実質の炎症、浮腫、壊死、瘢痕化伴い、中心管が圧迫され生じるものであることから、脊髄損傷後に合併する可能性があるものです。
したがって、脊髄損傷の主張に対して脊髄空洞症であること自体を反論として持ち出すことは適切ではありません。
脊髄空洞症が既往症であり、事故と無関係との主張に対して
(非外傷性)脊髄空洞症は、Chiari奇形、頭蓋底陥入症、癒着性くも膜炎、脊髄腫瘍等を基礎疾患としても生じる症例です。
しかし、これらの症状はMRI画像上で鑑別できますので、上記基礎疾患を否定することが可能です。
突発性脊髄空洞症との主張に対して
突発性脊髄空洞症の発症頻度は、10万人中1.3人とあると報告されており、非常に稀な疾患です。
脊髄に損傷を負う程度の交通事故被害に遭い、画像上も脊髄に輝度変化が生じており、これに対応する脊髄症状を呈しているという事実がある一方で、上記事実とは無関係に突発性脊髄空洞症を発症したと反論すること自体無理がある主張に思えます。
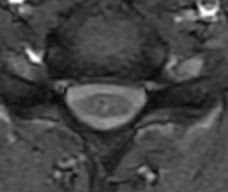
外傷性脊髄空洞症と非外傷性脊髄空洞症との画像上の鑑別
非外傷性脊髄空洞症は、空洞内が髄液のみで満たされていることが多いため、MRIT2強調画像では、空洞部が真っ白に描写されます(画像左)。
一方、外傷性脊髄空洞症の場合、外傷後早期に撮影されたMRI画像では、空洞内に血液の陥入や髄液の濁り、浮腫などが捉えられることがありますので(画像右)、この点で、画像上の鑑別が可能となります。
遅発性の脊髄症状について
外傷後の脊髄空洞症が、脊髄損傷後に脊髄実質の変化による中心管の圧迫に伴い中心管が拡大するものであるとすると、事故後相当期間の経過により中心管が拡大し、これにより脊髄が内部から圧迫され、知覚や運動麻痺などの脊髄症状が遅発することになります。
したがって、経時的なMRI画像により空洞の拡大が捉えられ、これに伴い遅発的に脊髄症状を呈しているような場合は、むしろ症状の発現経緯に合致していることから、事故から相当期間経過後に脊髄症状が生じたからといって、事故との相当因果関係が否定されるものではないと考えられます。
遅発性の脊髄症状や中心管の拡大が認められない空洞症について
多くの医学書では、外傷後脊髄空洞症は、外傷により経時的に空洞が拡大しこれに伴い遅発的に脊髄症状を呈するという症状として論じられています。
しかし、脊髄損傷後変化の程度や中心管の圧迫の度合いによっては、必ずしも中心管の拡大をもたらすものではありませんし、脊髄損傷後変化の回復の程度に伴って、空洞は縮小していきます。
また、空洞化が生じても必ずしも脊髄症状を呈するものではありませんので、事故当初から脊髄症状を呈していれば、それは、空洞化によるものではなく脊髄実質の損傷に伴う症状であると考えられます。
したがって、外傷性空洞症であるからといって、必ずしも空洞の拡大や遅発性の脊髄症状を呈するものではないと思われます。
傷病別後遺障害等級認定の基礎知識と対策
被害者側
交通事故専門弁護士による
ブログ
保険会社や病院の不適切な対応から専門家向けの高度な知識など、交通事故被害者にとって重要な情報を惜しみなく提供し、被害者側交通事故賠償実務の発展・向上に努めています。
-
高次脳機能障害を負った方への二次・三次被害について~ある自動車メーカーの対応
NEW -
東京海上日動火災保険㈱の不相当な治療費打切り理由について
-
韓国旅行中に交通事故に遭ったら
-
令和7年11月3日 韓国光州弁護士会・愛知県弁護士会共同セミナー講師を務めました。
-
東海交通遺児を励ます会の会報「はばたけ」100号記念号が発刊されました。
-
東京海上日動メディカルサービス株式会社の判断内容の信用性について
-
右寛骨骨折後の右股関節可動域制限により第10級11号の認定を受けた画像のご紹介
-
右舟状骨骨折後の右手等の痛みにつき第12級13号の認定を受けた画像のご紹介
-
三井住友海上火災の車両時価額の算定方法について~中古車販売価格の地域差を考慮に入れるべきでしょうか
-
東海交通遺児を励ます会の内河惠一先生へのインタビューに同行しました。