傷病別後遺障害等級認定の基礎知識と対策
傷病別後遺障害等級認定の基礎知識と対策
骨折(椎体圧迫・破裂骨折等)・脱臼
骨折後の後遺障害の対象は、骨の短縮・変形・偽関節化、人工関節置換術の施行等で、その内容は明らかであり、また、レントゲンやCTで癒合の状況などを経時的にとらえていくため後遺障害該当性は明らかなことが多いので、画像の解釈は問題になる場合はあるものの、短縮・変形障害等の骨折自体に伴う後遺障害の認定に際しては、問題になることはさほど多くはありません。
しかし、骨折後癒合が十分得られたにもかかわらず、骨折部周辺の関節可動域の制限が生じたり、痛みや痺れが残存した場合、可動域制限・痛みや痺れによる後遺障害の認定を受けるためには困難が生じます。
なお、関節可動域制限での後遺障害認定の基礎知識についてはこちらをご覧ください。
例えば、骨折部周辺の関節の可動域に制限が生じたとしても、骨折の程度がさほど重篤ではなかったり、骨の癒合が十分得られ、骨の構造上、関節可動域に影響がない場合は、拘縮つまりリハビリ不全として後遺障害とみなされないことが多々あります。
ところが、実際には、単なるリハビリ不全ではなく、骨折部周辺筋腱類などの軟部組織や神経が骨折に伴い損傷されたことで、関節可動域に制限が生じたり、痛みや痺れを生じていることもあります。
そこで、交通事故により骨折した場合、骨の癒合が完全に生じ、骨の変形等による直接の後遺障害の認定は受けられなくても、関節可動域の制限や痛み・疼痛などの神経症状等で12級以上の後遺障害等級の認定を受けられるか検討することが必須です。
脊椎圧迫骨折
脊椎の圧迫(椎体)骨折は交通事故外傷として良くみられる症例ですが、賠償実務上問題となることが極めて多いので、自賠責での後遺障害等級認定の場面や、示談交渉、訴訟での問題点などについて、かなり専門的な内容になりますが以下詳しく説明していきます。
圧迫骨折と等級認定基準
脊椎を構成する椎体に軸圧がかかり圧迫されて損傷が生じた椎体骨折をいいます。
脊椎の急激な屈曲力により椎体前方(anterior column・前柱)のみが損傷され、楔型状を呈した椎体骨折を、破裂骨折と区別し特に圧迫骨折という場合もあります。
圧迫骨折は、自動車同士の追突で脊椎に強度の衝撃を受け、急激に屈曲位(前屈位)が強制された場合にも生じる可能性がありますし、骨強度が低下した高齢者の場合、事故による軽微な衝撃でも生じることがあります。
交通事故では下位胸椎や腰椎によく見られますが、圧迫骨折については交通事故賠償実務上多くの問題が生じていますので、適正な賠償を受けるために以下詳しく説明いたします。
圧迫骨折等の椎体骨折については、後弯と側弯の程度に応じて、自賠法の後遺障害等級実務上「脊柱の変形障害」として、下記の等級が定められていますが、圧迫骨折が生じレントゲン等で確認できる場合、それだけで11級7号の認定が受けられます。
6級5号「脊柱に著しい変形を残すもの」
① 2個以上の椎体の前方椎体高が著しく減少し後弯が生じた場合、すなわち、減少したすべての椎体の後方椎体高の合計と減少後の前方椎体高の合計との差が、減少した椎体の後方椎体高の1個あたりの高さ以上のもの
② 圧迫骨折により前方椎体高が減少し後弯が生じた場合、すなわち、減少したすべての椎体の後方椎体高の合計と減少後の前方椎体高の差が、減少した椎体の後方椎体高の1個当たりの高さの50%以上であり、かつ、コブ法による側弯度が50度以上となっているもの
8級相当「脊柱に中程度の変形を残すもの」
① 圧迫骨折により前方椎体高が減少し、後弯が生じた場合、すなわち、減少したすべての椎体の後方椎体高の合計と減少後の前方椎体高の差が、減少した椎体の後方椎体高の1個当たりの高さの50%以上であるもの
② コブ法による側弯度が50度以上であるもの
③ 環椎(第1頸椎)または軸椎(第2頸椎)の変形・固定により、次のいずれかに該当するもの
ア 60度以上の回旋位となっているもの
イ 50度以上の屈曲位または60度以上の伸展位となっているもの
ウ 側屈位となっており、エックス線写真等により、矯正位の頭蓋底部の両端を結んだ線と軸椎下面との平行線が交わる角度が30度以上の斜位となっていることが確認できるもの
11級7号「脊柱に変形を残すもの」
① 圧迫骨折が生じ、そのことがエックス線写真等で確認できる場合
② 脊椎固定術が行われたもの
③ 3個以上の脊椎について、椎弓切除術等の椎弓形成術を受けたもの
上位胸椎損傷による頚椎可動域制限については、こちらの記事をご覧ください。
圧迫骨折は見逃されやすく、他の病変と鑑別しにくい
よほど重大な事故態様や重篤な症状が生じていない限り、背中や腰が痛むという程度では、当初の病院ではレントゲンしか撮影されないことがほとんどですが、圧迫骨折は、骨折により脆弱化した椎体に軸圧が加わることにより徐々に圧壊が進行することがあり、その場合、当初のレントゲン撮影だけでは、圧壊が進行しておらず見逃されることが良くあります。
また、画像上、Schmorl結節、隅角乖離、Modic変性等の加齢性の変化が圧迫骨折や椎体骨折のように見えることがあるため、椎体の圧壊が単なる加齢性の変性としてとらえられてしまうことや、逆にこれらの加齢性変化が椎体骨折と捉えられることがあります。
Schmorl結節とは
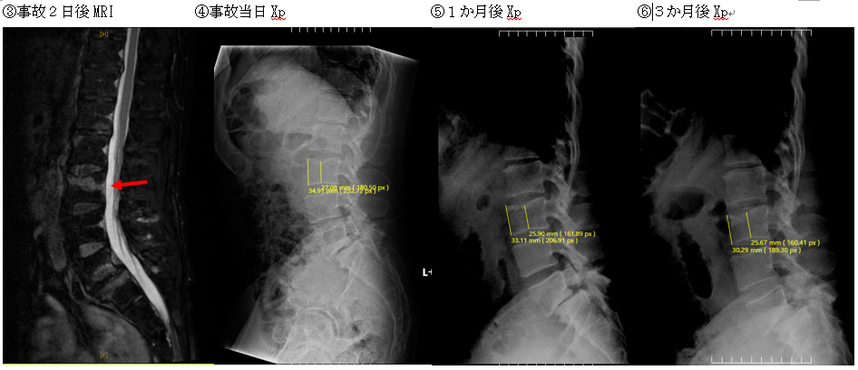
例えば、下記画像①は胸椎に明らかな圧壊が生じている場合で、②は単なる加齢性の変性とされた場合です。
なお、画像①の方は、自賠責保険による異議申立てで8級相当が認定され、②の方は異議申立てを行っても非該当とされ、訴訟でも鑑定まで行いましたが、圧迫骨折は否定されました。
また、画像③は他の椎体と比して椎体高が減少しているため圧迫骨折のようにみえますが、同じ画像の冠状断画像をみると、椎間板が椎体内に侵入するシュモール(Schmorl)結節部を捉えていることがわかります。
隅角乖離/椎体辺縁分離とは
隅角乖離(ぐうかくかいり)/椎体辺縁分離(ついたいへんえんぶんり)とは、右の画像の矢印部のように椎体の上縁もしくは下縁が椎体から分離した状態をいい、幼少期の外傷などによる急激な外力やスポーツ等の反復した刺激により生じるとされ、好発部位はL4下縁、S1上縁とされています。
交通事故後の腰椎レントゲン画像等でも時折みられ、椎体骨折と診断されることもありますが、その殆どは事故前から存在する既往症です。
事故起因の骨折との鑑別は、骨片や遊離骨及び当該剥離部の椎体の骨皮質の連続性の有無、周囲のMRIによる周辺部位の輝度変化の有無等で行います。
Modic変性(TypeⅠ)とは

右の画像は50代男性の頚椎MRI(T2W1)画像ですが、C5及びC6椎体軟骨終板部前方やC6/7椎間板部を中心に高信号が認められています。
これは骨髄の浮腫性変化(Modic typeⅠ)であり経年性変化や感染症とみられ、局所痛の原因となりえます。
右の画像のとおり、Modic変性TypeⅠにおいてもMRI・T2W1画像で椎体内に高輝度変化が見られますので、圧迫骨折との鑑別が必要になります。
圧迫骨折の判断基準
上記画像①のとおり、明らかに椎体の圧壊が生じており、骨皮質の連続性が絶たれているような場合(事故以前から生じていた陳旧性の圧迫骨折の場合、骨皮質の連続性は保たれています。)は上記のとおり問題なく圧迫骨折は認められます。
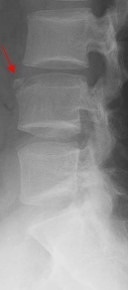
しかし、骨内部を損傷し徐々に圧壊が進行していく圧迫骨折の場合、経時的な画像撮影により、事故直後の椎体と比して明らかに椎体の変化(楔状・魚状・扁平化)を捉えていくことが重要となります。
例えば、下記画像の第3腰椎は、事故当日に撮影されたXp上(画像④)、前縁椎体高34.91㎜、中央椎体高27.08㎜だったのが、事故3か月後には(画像⑥)前縁椎体高30.29㎜、中央椎体高25.67㎜まで減少しています。
なお、この方は自賠責の1度目の認定で11級7号の認定を受けています。
したがって、当初レントゲンを撮影して「骨に問題はない」と言われたとしても、背中や腰などの脊椎部周辺の痛みが継続するようでしたら、少なくとも再度レントゲンを撮影して、痛みが生じている部分の椎体に変化が生じていないか確認していただくことが肝要です。
なお、経時的な圧壊型の圧迫骨折は、概ね3乃至6か月間圧壊が進行するとされています。
また、レントゲンでは、骨内部を損傷する骨挫傷像を捉えきれませんので、早期にMRIを撮影して、椎体の圧壊の原因となる骨挫傷が生じていないか確認することが必要になります。
下記画像③では、MRI画像上、第3腰椎椎体上方に輝度変化が生じており、圧迫骨折が進行する骨挫傷が生じていたことがわかります。
なお、日本骨形態計測学会外6学会による椎体骨折評価委員会が作成した「椎体骨折評価基準」が平成24年(2012年)に改訂されました。
改訂版では、①従前の前縁・中央・後縁椎体高を測定するQM法の他、椎体高の低下と椎体面積の減少の程度により判断するSQ法により椎体骨折を評価する方法を追加した他、②Xp画像ではX線の入射方向により椎体終板ラインが変化するので、椎体高の計測には十分な注意が必要なこと、③MRI矢状断T1強調画像で、椎体に限局する一部の帯状もしくは椎体全部の低信号を呈する場合椎体骨折と評価する点が追記されました。
交通事故賠償実務でも、今後はこの基準にしたがい、圧迫骨折を評価していくことが求められます。
8級相当認定の実例
圧迫骨折での8級相当認定例のほとんどは、上記要件①の「圧迫骨折により前方椎体高が減少し、後弯が生じた場合、すなわち、減少したすべての椎体の後方椎体高の合計と減少後の前方椎体高の差が、減少した椎体の後方椎体高の1個当たりの高さの50%以上であるもの」です。
要するに、「圧壊した各椎体の後方椎体高の平均値より、50%以上前方椎体高が減少したか」ですが、少しわかりにくい基準ですので、以下の実際に8級相当の認定を受けた画像で説明します。
事案は、横断歩道歩行者が同一方向から左折してきた普通自動車と衝突し数メートル程度跳ね飛ばされ、第1及び第2腰椎を圧迫骨折したものです。
下の左のレントゲン画像の第1及び第2腰椎部を拡大したものが右の画像で、主治医により前方及び後方椎体高を計測した数値はそれぞれ以下のとおりとなりました。
第1腰椎 前方椎体高 26.37㎜ 後方椎体高 37.75㎜
第2腰椎 前方椎体高 29.15㎜ 後方椎体高 39.41㎜
第1腰椎及び第2腰椎の後方椎体高の合計値から前方椎体高の合計値を差し引いた数値は21.64㎜となりますので、これが、「減少した前方椎体高」となります。
そして、第1及び第2腰椎の後方椎体高の合計値は77.16㎜となり、その平均値は38.58㎜となりますので、これが「後方椎体高の1個当たりの高さ」になります。
そして、減少した前方椎体高を後方椎体高の1個当たりの高さで割ると、前方椎体高の減少率が算出でき、これが50%以上であれば、8級相当の要件を満たすことになり、本件でも前方椎体高の減少率は56.1%(=21.64/38.58×100)となり、8級相当の認定を受けました。

6級5号認定例
6級5号認定例として、上記要件①の「2個以上の椎体の前方椎体高が著しく減少し後弯が生じた場合、すなわち、減少したすべての椎体の後方椎体高の合計と減少後の前方椎体高の合計との差が、減少した椎体の後方椎体高の1個あたりの高さ以上のもの」について説明します。
要するに、上記8級の認定例で説明しました前方椎体高の圧壊率が100%以上の場合に6級5号の要件を満たすことになります。
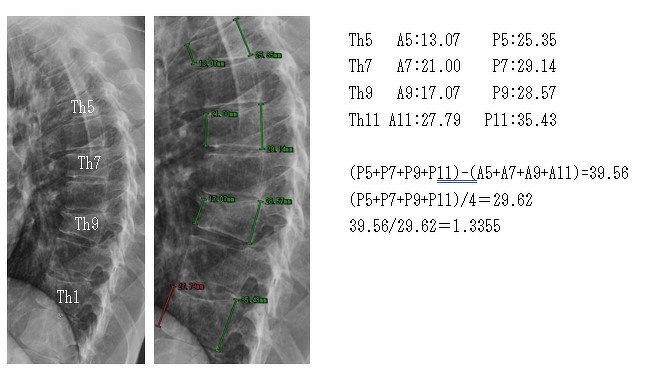
事案は、自転車で交差点を直進進行中、対向右折車と衝突し転倒して背部を強く打ち付け、第5、7、9、11胸椎を圧迫骨折したとのものです。
下の左のレントゲン画像の胸椎部を拡大したものが右の画像で、前方及び後方椎体高を計測した数値はそれぞれ以下のとおりとなりました。
第5胸椎 前方椎体高 13.07㎜ 後方椎体高 25.35㎜
第7胸椎 前方椎体高 21.00㎜ 後方椎体高 29.14㎜
第9胸椎 前方椎体高 17.07㎜ 後方椎体高 28.57㎜
第11胸椎 前方椎体高 27.79㎜ 後方椎体高 35.43㎜
圧壊した椎体の後方椎体高の合計値から前方椎体高の合計値を差し引いた数値は39.56㎜となりますので、これが、「減少した前方椎体高」となります。
そして、圧壊した後方椎体高の合計値は118.496㎜となりますので、その平均値は29.62㎜となり、これが「後方椎体高の1個当たりの高さ」になります。
そして、減少した前方椎体高を後方椎体高の1個当たりの高さで割ると、前方椎体高の減少率が算出でき、これが100%以上であれば、6級5号の要件を満たすことになり、本件でも前方椎体高の減少率は133.55%(=39.56/29.62×100)となり、6級5号の認定を受けました。
圧迫骨折の等級認定上の注意点
以上のとおり脊椎に圧迫骨折が生じた場合に認定される後遺障害等級は、前方椎体高の減少の程度により決まることになります。
そのため、圧壊した前方椎体高と後方椎体高の測定値が極めて重要となります。
ところが、そもそもレントゲン画像は3次元の椎体をフィルム画像という2次元上に投影したもので、1個の椎体の8頂点がすべて同一平面上に現れます。
また、通常椎体高の測定に用いられる中立肢位の矢状断画像は、必ずしも骨折部の真横から撮影されたものではなく、撮影角度により椎体の見え方も変わってきますし、放射線の特性上奥側に広がりが生じますので、レントゲン画像が実際の椎体の長さを正確に反映しているとはいえません。
そして、そのようなレントゲン画像上で、検者が画像閲覧ソフト中の距離測定機能を利用し、手作業で数ミリメートル単位の長さを測定することになりますので、検者がどこを頂点に取るかにより計測値は大きく変わってきます。
実際に画像で長さを計測してみれば、同一画像の同一部位であるにもかかわらず、毎回微妙に数値が異なることがわかりますし、そもそもどこを頂点とするか迷うはずです。
つまり、計測に使用した画像や検者(検者間格差)によって、測定値は大きく異なるのです。
明らかに椎体の圧壊率が50%もしくは100%以上であれば問題はないのですが、これら要件を満たすか微妙な場合は、複数の画像や複数の検者による測定が必須となります。
ですので、医師の先生に測定いただいた数値が、わずかに各要件を満たしていない場合は、別の画像で測定いただくか、他の先生にも測定いただいて、要件を満たすか吟味する必要があります。
また、できる限り鮮明な画像をしっかりと拡大して、慎重に正確な数値を測定することも大切です。
なお、臨床の現場でも、手術による整復を行う場合等正確な数値が必要となる場合、複数医師による画像上の計測を実施し、より正確な数値を求めることは良く行われています。
圧迫骨折による逸失利益が認められるためには
上記のとおり、圧迫骨折が生じた場合、後遺障害等級自体は認められ、後遺障害慰謝料は認められます。
しかし、後遺障害逸失利益については、痛みや可動域制限等が生じた場合とは異なり、圧迫骨折があるからといってそれだけで直ちに労働能力が喪失したとは認められず、後遺障害等級に応じた労働能力喪失率(6級-67%、8級-45%、11級-20%)が減じられたりするケースがみられます。
圧壊の程度がさほど大きくない圧迫骨折の場合、直ちに脊柱の支持性や安定性を損なわず、現時点で労働に支障が出る程度の症状を呈しないこともあり、遅発性・進行性の脊柱変形により、将来的にこれらの機能を喪失し円背の進行や腰痛・疲労感の原因となるなど症状が悪化する可能性があります。
ところが、賠償の場面では現在の状態をもって判断されるので、これら不確定な将来の労働能力低下の可能性は評価の対象にはなりにくく、現時点で労働能力の喪失を生じるような症状を呈していないとして逸失利益が減額されてしまいます。
近時の裁判例では、8級相当の圧迫骨折が認められたにもかかわらず、「原告の自覚症状は、腰のつっぱり感というものであり、原告は、30分以上歩くのがつらく、ハイキング等ができなくなったり、下を向くのがつらく、風呂掃除に支障があったりすると供述するものの、逸失利益を発生させるほど労働能力を喪失させるものとは認められない。」と認定し、家事労働についての逸失利益が否定されたケースもあります(大阪地裁令和元年11月20日判決(確定)・自保ジャ2064号33頁)。
8級以上の圧迫骨折の場合、これまで労働能力喪失率が否定されることはほとんどなかったので、上記判決は被害者側にとっては極めて厳しい内容です(裁判所の認定事実を基にすれば、逸失利益を否定されても仕方がないとは思いますが・・・)。
後遺障害逸失利益は賠償額の中では多額になることが一般的ですので、これが否定もしくは減算されてしまうと賠償額は大きく減額されてしまいます。
圧迫骨折での逸失利益の算定の場面では、圧迫骨折自体の有無や程度による脊柱の支持機能・運動機能の喪失に加えて、これに伴う痛みや関節可動域制限の発生・程度などの随伴症状が極めて重要になりますので、これらの症状を合併している場合、都度医師に訴え、併せて具体的かつ現実的な労働に対する支障を訴えていくことが極めて重要です。
そのため、症状固定時の骨折部に対応する、頚椎もしくは胸腰椎部の可動域測定は必須です。
また、重量物の運搬や長時間の同一姿勢の保持の禁止など、医師から指示された禁忌動作も大切な判断要素になります。
さらに、脊柱の支持機能の減退は、例えば、事故前の健康診断の結果と現在と照らし、脊柱の後弯の進行により明らかに身長が縮んたという点で客観的に証明可能ですし、姿勢が悪化したことや脊柱の変形が生じたにもかかわらず元の姿勢を保持しようとするため椎間関節・靭帯等の脊柱の支持組織に過剰な負担をかけていることによる疼痛のほか易疲労性により証明することになります。
赤い本令和3年版下巻小沼日加利裁判官の講演録について(R3.2.9)
圧迫骨折での労働能力喪失率について詳しく書かれた文献としては、赤い本平成16年版の片岡武裁判官の講演録がありますが、新たに赤い本令和3年版下巻に、小沼日加利裁判官の講演録が収録されました。
小沼裁判官は、平成16年の脊柱変形についての自賠責での等級認定基準が変更された以降の近時の脊柱変形で後遺障害該当性が問題となった裁判例56件を丁寧に分析されました。
そして、脊柱変形の後遺障害では、運動機能や脊柱支持機能への一般的影響が重視され、6級認定事案では脊柱の支持機能を害する程度が大きい場合には等級表上の喪失率(注:67%)を大きく離れることはなく、8級認定事案では40%乃至20%台の喪失を認定されている事案が多く、脊柱の支持機能に対する支障が相当程度評価されており、11級認定事案では支持機能に対する支障の程度が軽微であることを前提に、より個別具体的に就労や日常生活への具体的影響がどの程度なのかを慎重に考慮する必要があるといえそう、と結論付けています。
以上のとおり、損保会社が従前より主張している「圧迫骨折は労働能力の喪失を生じない」とのいささか乱暴な議論はもはや通用しないことが、小沼裁判官による近時の裁判例の分析でも明らかになっています。
将来的な症状の悪化の可能性について(R4.6.2)
圧迫骨折を生じた場合、脊柱の支持・運動機能が損なわれることや、脆弱化した椎体の更なる変性により、脊柱の変形や不安定性や後弯の進行が生じ、易疲労性の増大、局所痛や脊髄症状、可動域制限などの症状が悪化もしくは遅発する可能性があることは医学上良く知られています(脊椎損傷ハンドブック改定第2版・片岡治先生、蓮江光男先生編1987㈱南江堂p180、NEWMOOK整形外科脊髄・脊髄損傷・越智隆弘先生、菊池臣一先生編1998金原出版㈱p120)。
そのような遅発性の症状を呈した場合や、症状が進行した場合は、当然のことながら業務に対する支障の程度も悪化することになります。
その点で、圧迫骨折による後遺障害逸失利益は、現在の労働に対する支障だけでなく将来的な労働能力の低下の可能性も含めて論じていくべきであることは明らかだと思われます。
しかし、多くの裁判例では、この点を看過し、将来的な労働に対する支障の悪化が考慮されることなく、逆に労働能力喪失率について逓減法(段階的に喪失率を下げていく)を採用する裁判例も多くみられます(東京地裁H30.4.17判決、さいたま地裁H30.3.23判決等多数)。
これについて、小沼裁判官は上記講演録において以下のように述べ、逓減法による労働能力喪失率の認定について否定的な見解を示しています。
「脊柱変形が脊椎骨折に由来する器質的障害であり、平成16年2月の専門委員会報告書が指摘するように脊柱変形による脊柱の支持機能に対する影響を前提としていることから、喪失期間を就労可能期間よりも短く制限することや、喪失率を一定期間ごとに逓減させることについては慎重に判断する必要があると考えます。」
【将来の症状の悪化を正面から認めた裁判例】
下記の近時の裁判例のとおり、椎体(圧迫)骨折での逸失利益は、将来的な症状の悪化を含めて判断することが主流になってきたといえます。
~令和5年9月29日追記~
令和5年9月29日名古屋高等裁判所において、圧迫骨折による脊柱変形の将来的な症状の悪化について、その医学的機序を詳細に認定し明示的に認めた判決をいただきました。
その内容については、当事務所HPにブログで詳細に解説しましたので、こちらをご覧ください。
~以下本文~
①名古屋地裁平成28年3月18日判決(自保ジャNo1974p84)は「体幹の中心を支える脊柱が恒久的に変形してしまったことにより、今後、加齢により新たに痛みが生じたり、変形の度合が強まったりするおそれは多分にあり」として、将来的な症状の悪化を見込んで労働能力喪失率を認定しました。
②また近時、山口地裁周南支部令和3年9月17日判決(確定・自保ジャNo2110p39)でも、圧迫骨折による将来的な症状の進行の可能性を認め、将来的な労働能力の悪化による逸失利益を認定しましたので紹介します。
事案は、中央線はみだし対向車両と衝突した乗用車の運転者が頚髄損傷、第7頚椎・第3胸椎椎体骨折等の傷害を負い、併合10級の後遺障害を残したものです。
裁判所は、「原告に残存した後遺障害のうち最も重い障害である脊柱変形は脊柱の支持性・運動性を減少させ、局所部位に疼痛や易疲労性を生じさせ得るものであるから、今後、両上肢の神経症状以外の症状が出現し、稼働能力が顕著に低下していくことは十分懸念される。」などとして、症状固定日から7年間は収入の減少がないとして逸失利益を否定したものの、その後の20年間につき27%の労働能力喪失を認めたものです。
この判決は、差額説的立場を採用し、実際の減収がないとして当初7年間の逸失利益を否定した点に疑問が生じますが、現実に生じえ、かつ、被害者の方々が最も懸念している、圧迫(椎体)骨折後の将来的な症状の悪化とこれに伴う労働能力の低下の可能性を正面から認めた点で、実際の圧迫骨折の症状経過に即しているといえ高く評価できますし、先の名古屋地裁判決と同様、今後の圧迫骨折を巡る訴訟の先例となるにふさわしい重要な判例であるといえます。
③名古屋地裁令和5年9月27日判決(確定・自保ジャNo2164p25)~R6.8.23追記
第12胸椎椎体骨折8級相当認定事案で、被告は労働能力喪失率につき、神経症状12級相当の14%の主張をしたところ、判決では「他方、原告が高齢であることを考えると、周囲筋群の筋力・柔軟性筋力低下なども相まって疼痛などが逓増する可能性も否定できない」として、将来的な症状の悪化を認め脊柱変形については20%を認めました。
圧迫骨折後の局所痛の原因は
上記のとおり、圧迫骨折により逸失利益が認められるためには、脊柱の支持・運動機能の減少に加え、局所痛や脊柱の可動域制限・易疲労性等の労働に影響する程度の随伴症状が重視される傾向にあります。
しかし、被害者が骨折部の慢性局所痛を訴えているのに対し、示談交渉や訴訟の場面では、圧迫骨折では直ちに症状が発症しないなどと反論がなされることが多くみられます。
この点につき、例えば、圧迫骨折に伴い、「局所の疼痛は必発」「疼痛は安静によって軽減し、動揺により増強する。局所の叩打痛は著明である。」(脊椎損傷ハンドブック改定第2版・片岡治先生、蓮江光男先生編1987㈱南江堂p186)、「後弯変形のために、疼痛、神経症状、脊柱の異常可動性、不良な体幹バランス、易疲労性や亀背部の褥瘡などの症状を呈する。」(NEWMOOK整形外科脊髄・脊髄損傷・越智隆弘先生、菊池臣一先生編1998金原出版㈱p120)とされているとおり、これらの症状を呈することは医学上顕著であるといえます。
それでは、これらの症状が生じる原因(発症機序)はどのように考えられるでしょうか。
まず、骨折全般でいえることですが、骨の表面を包む結合組織である骨膜は血管や感覚神経が豊富に分布していますので、骨折により骨膜内の感覚神経を損傷し、これが回復しないことにより、骨折部の局所痛が残存すると考えることは可能だと思われます。
そして、圧迫骨折特有の局所痛については、『骨粗鬆症を原因とした脊椎圧迫骨折の病態理解と運動療法』(赤羽根良和先生著2017年㈱gene社発刊)46頁に詳しく記載されておりますので、以下引用させていただきます。
その他、本書ではこれまで明らかにされてこなかった圧迫骨折に伴う症状の発症メカニズムが詳しく記載されていますので、是非一度ご覧いただくことをお勧めいたします。
『圧迫骨折を生じると、骨折レベルに一致した椎間関節の機能障害を併発することが少なくない。基本的に椎間関節障害を呈すると、椎間関節に圧痛所見を認めることが多い。しかし、椎間関節の位置はかなり深層であるため、臨床で得られる圧痛所見は椎間関節に付着する多裂筋深層線維や回旋筋と考えた方が妥当であろう。これらが筋内圧上昇といった形で生じており、いわゆる筋攣縮(筋スパズム)によって、圧に対する閾値は低下した状態となる。つまり、椎間関節の圧痛は筋性疼痛を捉えていることが多いが、滑膜炎などによって炎症を生じた場合には、椎間関節は腫脹して顕著な圧痛を認める。このようなケースでは、安静にすることにより炎症が沈静化する。』
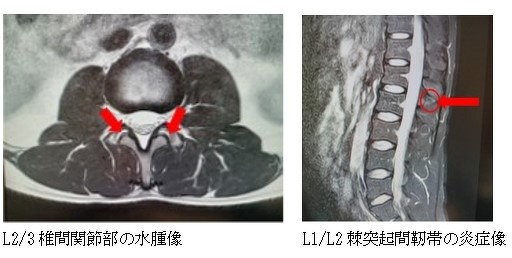
先に説明しました8級相当の認定例では、下記MRI画像のとおり、L2/L3の椎間関節部の関節炎像やL1/L2棘突起間靭帯の炎症像が捉えられており、上記主張を裏付けています。
圧迫骨折11級7号の近時の裁判例における逸失利益
上記の計算書のとおり相手方任意保険会社は、11級7号脊柱の圧迫骨折の場合未だに後遺障害逸失利益を全額否定してきます。
しかし、以下に示しましたとおり、平成26年以降の近時の裁判例22件をみると、わずかに1件後遺障害逸失利益を否定した判決があるものの(静岡地裁H27.9.25)11級7号の脊柱の圧迫骨折でもほぼすべてのケースで後遺障害逸失利益を認めており、ほとんどが逓減法も含めて14%以上の労働能力喪失率を認めています。
なお、後遺障害逸失利益を否定した上記静岡地裁H27.9.25判決(自保ジャ1961号109頁)は、会社代表者の収入を全額後遺障害により影響を受けない配当収入と認定し逸失利益を否定したものであって、圧迫骨折であるから労働能力に支障がない、と認定したものではないことに注意が必要です。
特にH28以降の過去5年間に限ると、京都地裁H29.10.31判決で労働能力喪失率10%とした判決がみられますが、全ての判決で14%以上の労働能力喪失率が認められていますので、今後は、特段の事情がない限り、「脊柱の圧迫骨折であるから逸失利益は認められない。」との主張はいささか乱暴なものであると考えられます。
労働能力喪失率20%を認めた判例:12件
神戸地裁H31.1.16、さいたま地裁H30.10.24、水戸地裁H29.3.14、名古屋地裁H28.3.18、神戸地裁H28.6.22、横浜地裁H27.4.13、東京地裁H27.3.19、東京地裁H26.4.23、名古屋地裁H26.4.22、京都地裁H26.3.7、東京地裁H26.1.29、横浜地裁H26.1.20
労働能力喪失率につき14%を認めた判例:3件
福岡地裁H29.10.17、大阪地裁H29.1.31、大阪地裁H27.3.3
労働能力喪失率につき逓減法を採用したもの:3件
さいたま地裁H30.2.23(当初5年・20%、残り13年・14%)、金沢地裁H28.7.20(当初10年・14%、残り10年・5%)
東京地裁H27.12.22(当初10年・14%、残り5年・5%)
労働能力喪失率につき10%以下を認めた判例:3件
京都地裁H29.10.31(10%)、京都地裁H27.3.19(9%)、大阪地裁H26.11.25(5%)
脊柱変形障害の逸失利益の裁判上の主張書面例(R4.4)
上記のとおり、令和3年の赤い本での小沼日加利裁判官の講演録に加え、損害保険研究第84巻第1号(2022.5)において、JA共済総合研究所堺正仁氏が平成26年から令和2年3月までの脊椎圧迫骨折が問題となった裁判例64例を分析した結果についての論考を発表するなど、近時脊柱変形についての論考の発表が相次いでいます。
いずれの論考も、平成16年の厚労省専門検討会報告書が脊柱変形の後遺障害該当性を認めた理由のとおり、脊柱変形による脊柱の支持機能・保持機能が害される又は害されるおそれがあることにより労働能力に影響を与えることを出発点としています。
私見ですが、支持機能の低下については、前方椎体高の減少による脊柱の後弯変形の程度やいわゆるC7プラムラインの計測などの画像上の計測値、MRI画像による脊柱の椎体以外の支持組織の輝度変化、のほか、健康診断結果などでの身長の短縮等も理由として挙げられると考えています。
これらの近時の裁判例の分析結果を踏まえ、脊柱変形での後遺障害逸失利益を認めるための裁判上の主張例(8級相当主張事案)を以下に公開しましたので、訴訟追行の際の参考にしていただき、圧迫骨折自体は原則として労働能力に影響がなく逸失利益が生じないとする、保険実務を改める契機としていただくことを願っています。
CRPS
骨折後に灼熱痛や知覚過敏、皮膚温差、浮腫・発汗変化などが生じ、これらが持続するようであれば、CRPS(複合性局所疼痛症候群)を発症している可能性もあるので、このような症状がでれば、すぐに主治医に症状を訴え、然るべき処置を行ってもらってください。
対策
1 レントゲンだけでなくCTやMRI画像の撮影
関節可動域の制限や神経症状が生じやすい関節内骨折や関節に近位の骨折の場合は、骨折部周囲の軟部組織への損傷の可能性を確認したり、関節内の微小骨片の存在を見落とさないために、レントゲンだけではなくCTなどを事故直後に撮影することが必要です。また、肩付近を骨折した場合であれば腱板や関節唇、膝付近を骨折した場合であれば半月板や靭帯、手足関節付近を骨折した場合であれば靭帯等など、関節の可動のために必須な軟部組織が損傷していないかを確認するため、事故直後にMRI画像を撮影してもらいましょう。
骨折自体が軽微な場合、近位関節のMRIまでは撮影されずに、これらの軟部組織の損傷は見逃されることがありますので、注意が必要です。
2 神経伝導速度検査・筋電図検査の施行
骨折部周辺もしくは遠位に痛みや痺れ等の神経症状が生じている場合、骨折に伴い神経が損傷されていることがあります。そこで、神経損傷の有無を調べるため、神経伝導速度検査や筋電図検査を施行していただきましょう。 これらの検査は、基本的に「治療する」ための検査ではありませんので、医師から積極的に勧められることはありません。そのため、患者側から主治医に対し、事情を説明して検査をお願いしてください。ただし、一般の病院ではこれらの検査を行う施設や専門家がいないことがほとんどですので、紹介状をもって大学病院などで検査を受けることが一般です。
筋電図検査・神経伝導速度検査の詳細につきましては、こちらのページをご覧ください。
3 症状の原因の後遺障害診断書への記載
関節可動域の制限や痛み・痺れ等の原因が、骨折に由来する場合、その旨を後遺障害診断書に記載してもらうことが必要です。例えば、症状内容や骨折の部位・程度などから、ある神経の損傷が疑われる場合、その旨をなるべく具体的に後遺障害診断書に記載してもらいます。
4 脊柱圧迫骨折の場合の労働能力の喪失
脊柱の圧迫骨折の場合、労働能力喪失率を争われることが多いので、事故後、労働能力をどれだけ喪失したか、例えば、「事故前は○○の業務が可能であったが事故後できなくなった。」などの事情を、事故直後からできるだけ具体的に記録化しておくことが大切です。
CRPSの検査
CRPS様の症状を生じている場合は、症状をカルテ等に記載してもらったえうえで、発汗テスト、サーモグラフィー、骨シンチグラムなどの検査をしてもらい、確定診断を得ることが必要です。
傷病別後遺障害等級認定の基礎知識と対策
被害者側
交通事故専門弁護士による
ブログ
保険会社や病院の不適切な対応から専門家向けの高度な知識など、交通事故被害者にとって重要な情報を惜しみなく提供し、被害者側交通事故賠償実務の発展・向上に努めています。
-
東海交通遺児を励ます会の内河惠一先生へのインタビューに同行しました。
-
上位胸椎損傷に伴う頚椎可動域制限について
-
自賠責後遺障害診断書のチェックの重要性について
-
むち打ち損傷で腱反射テストを殊更重要視すべきではないことについて
-
治療費打切り後の労災切替えについて
-
損保ジャパン名古屋保険金サービス第二課担当者による、兼業家事従事者(専従者)の休業損害に関する主張について(顛末記あります)
-
独立行政法人自動車事故対策機構(NASVA)名古屋主管支所様と意見交換会を実施いたしました。
-
左橈骨近位端骨折後の左肘部痛事前認定非該当につき、異議申立てにより第14級9号の認定を受けた事案のご紹介です。
-
右股関節脱臼骨折後の可動域制限異議申立て第12級7号認定につき、紛争処理申請により第10級11号が認定された事案のご紹介です。
-
名古屋市内の特定法律事務所依頼中の方の無料相談お断りについてです